Паранеопластическая и вульгарная пузырчатка
Термином «пузырчатка» обозначают группу заболеваний со сходными клиническими признаками, приводящих к образованию на коже пузырей и связанных с присутствием в крови больного антител против поверхностных антигенов, которые определяют прикрепление кератиноцитов друг к другу. Выделяют листовидную, эритематозную, вегетирующую формы заболевания и пузырчатку, вызванную IgA. К этой же группе заболеваний относят паранео- пластическую (ПНП) и вульгарную пузырчатку (ВП). Именно при этих формах патологии регистрируют наиболее высокую смертность. К счастью, П1-и i и ВП — очень редкие заболевания. Заболеваемость ВП составляет один случай на ) 00 000 населения, а ПНП — один случай на 1 млн человек. Болеют преимущественно пациенты пожилого возраста. Мужчины и женщины страдают одинаково часто. ВП чаще обнаруживают среди евреев и лиц средиземноморского происхождения. Различия в заболеваемости ПНП среди представителей различных этнических групп не установлены.
Причиной развития пузырчатки служит присутствие в крови больных LgG против специфических молекул клеточной адгезии, экспрессируемых на поверхности кератиноцитов. Эти молекулы входят в состав десмосом и обусловливают формирование межклеточных контактов). Все они относятся к трансмембраиным гликопротеинам. При ВП наиболее важной мишенью аутоантител считают десмоглеины, а при ПНП — плакины. При связывании с ними происходит нарушение структурной целостности десмосом, разрываются межклеточные контакты между кератиноцитами, развивается акантолиз и формируются пузыри
Принято считать, что механизмы, приводящие к образованию аутоан- тигел, у больных ПНП и ВП различны. Так, у больных ВП существует генетическая предрасположенность к аутоиммунным реакциям против десмоглеинов, связанная с частым присутствием у них определённых антигенов главного комплекса гистосовместимости (например, HLA-DR4). В то же время у пациентов с ПНП аутоиммунный ответ возникает в результате того, что антигенные детерминанты на кератиноцитах очень похожи на некоторые антигены опухолевых клеток и связываются с антителами против них. Кроме того, вследствие продукции опухолевой тканью цитокинов, у таких пациентов нарушается нормальное течение иммунных реакций.
ВП и ПНП развиваются, как правило, на фоне совершенно разных патологических состояний. Так, ВП часто возникает на фоне миастении gravis или в качестве побочной реакции на некоторые лекарственные препараты (например, на пеницилламин и каитоприл) (6|, а ПНП практически всегда развивается на фоне лимфопролиферативных заболеваний, чаще всего неходжкинской лимфомы, хронического лимфоцитарного лейкоза, синдрома Каслмана (ангиофолликулярной гиперплазии лимфатических узлов), макроглобулинемии Вальденстрема. Тем не менее и ВП, и ПНП могут быть следствием тимомы. Интересно, что на фоне распространённых солидных злокачественных новообразований внутренних органов (аденокарцинома молочной железы, легких. толстой кишки, простаты) ПНП не возникает.
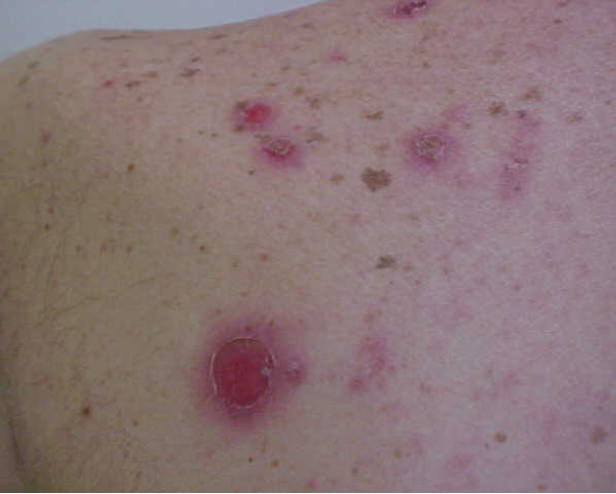
Клинически ВП манифестирует в виде вялых пузырей, которые могут образоваться на любом участке тела. После их вскрытия формируется очаг эрозии кожи. Пузыри могут возникать на неизменённой коже или на фоне эритемы. В кожных складках могут образоваться вегетации с избыточным образованием грануляционной ткани. Чаще всего в патологический процесс вовлекается слизистая оболочка ротовой полости, причём её поражение может быть первым признаком БП, в некоторых случаях возникающим за несколько месяцев до появления типичных кожных очагов поражения и нередко сохраняющимся еще долгое время после их исчезновения. Чаще всего поражения слизистой оболочки выглядят как неглубокие болезненные эрозии. Они могут образоваться в любом участке ротовой полости: на внутренней поверхности щёк, нёбе, языке, реже в глотке и гортани.
Возможно поражение конъюнктивы, слизистой оболочки влагалища и ануса. Клинические признаки ПНП более разп000бразны, хотя типично вовлечение в патологический процесс слизистых оболочек. Кожные очаги при ПНП иногда возникают волнообразно, представлены плотными или вялыми пузырями, окружёнными кольцом эритемы. и чаще всего располагаются на коже туловища или конечностей. Отдельные поражения выглядят как мелкие эрозии, подобные таковым при ВП. Плотные пузыри похожи на кожные элементы при буллёзном пемфигоиде. а сливающиеся зоны эрозии — на поражения кожи при многоформной экссудативной эритеме или токсическом эпидермальном некролизе. Иногда обнаруживают уплощённые папулы, подобные тем, которые возникают при красном плоском лишае. Лихеноидные очаги чаще всего образуются на коже ладоней и подошв, а также на окочоногтевых валиках. По их наличию можно дифференцировать ПНП от ВП. Для ПНП очень характерен стоматит. Обычно он служит первым признаком заболевания, чаще всего присутствует на всём его протяжении и трудноизлечим. Болезненные эрозии и язвы могут поражать всю полость рта и глотки, захватывать латеральные участки языка и наружную поверхность губ. Это весьма типичный признак ПНП.
Гистопатологические изменения в коже при ВП имеют характерные особенности. На ранних стадиях развития очага наблюдают выход в дерму нейтрофьлов и их дегрануляцию. Обнаруживают зоны спонгиоза и локального акантолиза. Позже в очаге возникают выраженная инфильтрация дермы и эпидермиса нейтрофилами и эозинофилами, активный эпидермальный акантолиз, формируются пузыри. Обычно акантолиз не распространяется на базальный слой эпидермиса, в результате чего формируются характерные структуры, которые называют «могильными плитами». В хронических очагах, чаще всего сохраняющихся в естественных кожных складках, акантолиз может дополняться формированием абсцессов со скоплениями нейтрофилов и эозинофилов. Хотя иногда гистологические признаки кожных поражений при ПНП неотличимы от таковых при ВП, обычно их всё-таки можно дифференцировать, при ПНП присутствуют признаки лихеноидного дерматита или воспаления на границе дермы и эпидермиса, иногда — буллёзного пемфпгоида.
Следует отметить, что эти особенности обнаруживают не во всех образцах, даже если они получены от одного пациента и поражения возникли одновременно. Лихеноидные очаги при ПНП чаще всего характеризуются выраженным дискератозом и сливающимися зонами базилярного некроза. В воспалительных кожных инфильтратах при ПНП, в отличие от ВП, часто преобладают лимфоциты. В слизистых оболочках при обеих формах пузырчатки обычно обнаруживают акантолиз и везикуляризацию (как внутри слизистой оболочки, так и под ней). В воспалительных инфильтратах всегда преобладают нейтрофилы. При прямом иммунофлюоресцентном исследовании во внутриэпитслиальном пространстве определяют IgG и С3-компонент комплемента. При ПНП возможно получение отрицательных результатов. С другой стороны, иногда при ПНП окрашивается базальная мембрана эпидермиса. Дифференцировать ВП и ПНП можно также с помощью непрямого иммунофлюоресцентного исследования. используя иммуноблоттинг и антитела против плакинов.
Прогноз при ВП обычно относительно благоприятный, особенно после введения в клиническую практику методов иммуносупрессии без применения глюкокортикоидов. Ранее высокий риск ятрогенеза вследствие применения последних и частое присоединение вторичных оппортунистических инфекций приводили к гибели примерно 15-25% больных с ВП. Снижение смертности было достигнуто главным образом благодаря применению нестероидных препаратов, эффективно подавляющих аутоиммунные реакции (циклофосфамида. микофенолата мофетила, внтривенного введения иммуноглобулинов)
Несмотря на частое развитие вторичных инфекций (например, стафилококковой), смертность больных при ВП в течение пяти лет с момента установления диагноза обычно не превышает 10%. Наиболее благоприятен прогноз у больных с ВП относительно молодого возраста, а также в тех случаях, когда развитие заболевания связано с миастенией gravis, тимомой или служит следствием нежелательной реакции на лекарственные препараты. При ПНП прогноз более неблагоприятный, чем при ВП, а средняя смертность в течение пяти лет составляет около 50%. Известно множество случаев успешного излечения ПНП после удаления имеющегося новообразования, включая тимому, или устранения лимфопролиферативного процесса, например хронического лимфоцитарного лейкоза. Лечение распространённых кожных очагов и поражений слизистых оболочек, устойчивых к медикаментозной терапии, при ПНП бывает достаточно сложным. Относительно эффективно комбинированное применение глюкокортикоидов и циклоспорина.
























Leave a Response