Пионефроз и паранефрит
Пионефроз
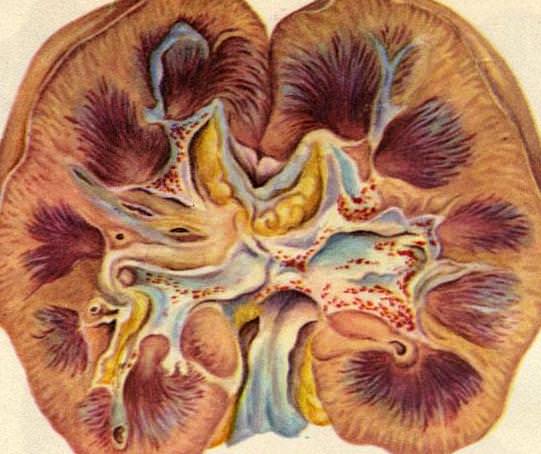
Пионефроз является терминальной стадией гнойного воспаления почки, при которой она превращается в тонкостенную полость с гнойным содержимым.
Наиболее часто заболевание встречается в возрасте 30-40 лет, у детей пионефроз бывает редко, в основном при аномалиях органов мочеполовой системы.
Развитие пионефроза обусловлено инфицированием почки различными микроорганизмами, чаще даже смешанной флорой, в которой преобладают кишечная палочка, стафилококк, стрептококк, микобактерия туберкулеза.
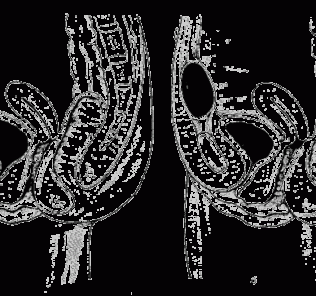
Возникновению заболевания способствуют также механические препятствия оттоку мочи, которые наблюдаются при врожденном или приобретенном сужении мочеточника или мочеиспускательного канала, пороках развития мочеполовой системы (дистония, подковообразная почка, удвоение почки и мочеточников), а также нарушения регуляторных механизмов ее выведения. Чаще всего возникновению пионефроза способствует почечнокаменная болезнь, сопровождающаяся нарушением проходимости верхних отделов мочевых путей и вследствие этого расстройствами уро- и гемодинамики в почке. Пионефроз может быть исходом пиелонефрита, сопровождающегося обструкцией мочевых путей. Бывают случаи, когда абсцесс или карбункул почки протекает сравнительно доброкачественно при неполнойпроходимости мочевых путей. В этих условиях гной (гнойная моча) скапливается в полостях почки, приводя к постепенной деструкции и атрофии почечной ткани. Если пионефроз развивается при обструкции мочевых путей, почка имеет большие размеры, если же пионефроз является следствием хронического пиелонефрита, почка сморщена. В обоих случаях в почечной ткани отмечаются склеротические изменения и участки жирового перерождения, а иногда — полное жировое замещение почки. Фиброзно-склеротический, рубцовый процесс охватывает и фиброзную капсулу почки, паранефральную клетчатку и сосуды, в результате чего почка спаяна с окружающими тканями.
Клиника пионефроза зависит от степени проходимости мочевых путей. При закрытом пионефрозе (когда полости, содержащие гной, полностью замкнуты) клиническая симптоматика идентична клинической карте гнойных заболеваний почки: высокая температура, боль и т. д. Для открытого пионефроза, при котором полости с гноем частично сообщаются с лоханкой, характерна обильная пиурия — иногда гнойный осадок составляет треть или даже половину всего объема мочи. Если при закрытом пионефрозе проходимость мочевых путей восстановилась (мигрировал камень, отошел сгусток крови или гноя и т. д.), то в моче появляется обильный осадок и быстро снижается температура тела; при повторном нарушении оттока мочи она становится чистой (в мочевой пузырь моча поступает только из здоровой почки), а температура тела вновь повышается. Такая форма пионефроза называется перемежающейся.
Рентгенологическое исследование при пионефрозе дает вполне достоверную информацию. Если выделительная способность почки хоть частично сохранена, то на экскреторных урограммах, особенно на поздних снимках, видны множественные полости с неровными краями или одна большая полость, наполненная контрастированной мочой. Еще более наглядной является восходящая пиелография, которую следует применять с крайней осторожностью и по строгим показаниям.
Лечение пионефроза, как правило, заключается в нефрэктомии. При тяжелом состоянии больного, также в тех случаях, когда почка спаяна с окружающими тканями, ее удаление связано со значительными техническими трудностями и является большой травмой для больного. Поэтому на первом этапе лечения лучше ограничиться нефростомией. После купирования тяжелых клинических проявлений делают вторичную нефрэктомию или же, если функция почки восстановилась и причину уростаза удалось устранить, что обычно происходит не при истинном пионефрозе, а при нагноившемся гидронефрозе, нефростому закрывают.
Паранефрит
Паранефритом называется воспаление околопочечной жировой клетчатки. В большинстве случаев (в 80%) источником инфицирования является сама почка (карбункул почки, пионефроз, апостематозный нефрит и т. д.). Реже инфекция проникает в околопочечную клетчатку гематогенным путем из гнойного очага любой локализации, развитию ее способствуют травма поясничной области, переохлаждение и другие экзогенные факторы.
При гнойной форме паранефрита в околопочечном жировом теле имеется один или несколько очагов гнойного расплавления. Если диагностика запоздала и операцию производят при значительном распространении забрюшинной флегмоны, то обнаруживают иногда совершенно здоровую почку, «плавающую» в гное. Иногда в почечной ткани виден дефект, через который в забрюшинную область поступает гнойная моча.
При склеротической форме паранефрит имеет вялое течение и иногда длится годами. При этом вся околопочечная жировая ткань рубцово изменена и имеет твердую консистенцию (Holzphlegmone — деревенеющая флегмона), иногда в этой склерозированной ткани есть небольшие гнойники.
Клиническая картина паранефрита зависит от локализации гнойного процесса в паранефральной клетчатке, вирулентности инфекции и реактивности организма.
Острый паранефрит начинается внезапно с озноба, высокой температуры тела и боли в поясничной и подреберной областях, иногда по интенсивности напоминающей почечную колику. Эти симптомы обычно сочетаются с общей слабостью, потерей аппетита, метеоризмом, запором. Через несколько дней температура тела снижается до субфебрильных цифр, однако состояние больного не улучшается и интоксикация нарастает. Со стороны крови при остром паранефрозе отмечается значительный лейкоцитоз и нейтрофилез, сдвиг лейкограммы влево, увеличение СОЭ.
Хронический паранефрит характеризуется тупой болью в пояснице, умеренным повышением температуры тела, нейтрофильным лейкоцитозом и увеличением СОЭ.
По локализации различают передний, задний, верхний и нижний паранефрит.
При рентгенологическом обследовании больных паранефритом кроме перечисленных симптомов обращает на себя внимание смещение почки из-за давления на одну из ее сторон гнойника, находящегося в околопочечной клетчатке.
Лечение паранефрита нужно проводить антибактериальными препаратами, в первую очередь антибиотиками широкого спектра действия, так как в первые дни заболевания не всегда удается точно установить диагноз. Кроме того, применяют общеукрепляющие и стимулирующие средства (витамины, метилурацил, пентоксил), а также переливание крови и белковых заменителей, введение у-глобулина, стафилококкового анатоксина. При неэффективности медикаментозного лечения и подозрении на наличие гноя в околопочечном пространстве производят диагностическую пункцию поясничной области, а затем, при обнаружении гноя, люмботомию с целью его эвакуации. В какой бы степени ни была поражена почка, манипуляции на ней, в частности нефрэктомию (если она необходима), следует проводить после улучшения общего состояния больного в результате антибактериальной терапии.
Иногда после проведенного консервативного лечения создается впечатление, что гнойник рассосался, так как температура тела нормализуется. Однако продолжающаяся тупая боль в поясничной области, ограничение подвижности позвоночника, изменения со стороны крови в виде лейкоцитоза и увеличения СОЭ, а также лейкоцитурия свидетельствуют о том, что процесс не закончился и в склерозированной околопочечной ткани имеются гнойные очаги, которые нередко вызывают обострение заболевания, усиленное склерозирование и рубцевание околопочечной жировой ткани. Поэтому важно своевременно диагностировать и лечить это заболевание.





















Leave a Response